Азалептин
Содержание:
- Взаимодействие с другими медикаментами
- Синдром отмены
- 2 Классификация
- Способ применения
- Сравнение безопасности Азалептина и Кветиапина
- Побочное действие клозапина
- Фармакологическое действие
- Лекарственные взаимодействия
- Применение нейролептиков
- Применение в сочетании с нейроблокаторами
- Фармакологические свойства
- Виды нейролептиков
Взаимодействие с другими медикаментами
Препарат «Азалептин» вступает во взаимодействие со многими лекарствами. Поэтому если пациент принимает какие-либо другие медикаменты, то перед назначением нейролептика нужно предупредить об этом лечащего врача.
Во время курса лечения «Азалептином» не рекомендуется принимать следующие препараты:
- Другие антипсихотики, а также антидепрессанты и бензодиазепиновые транквилизаторы. Такое сочетание препаратов может привести к развитию злокачественного нейролептического синдрома, который сопровождается высокой температурой и судорогами. Кроме этого, существует опасность угнетения дыхания и резкого падения АД.
- Препараты, угнетающе действующие на костный мозг. Их совместный прием с «Азалептином» может привести к агранулоцитозу. К таким медикаментам относятся нестероидные противовоспалительные средства, препараты золота, лекарства от малярии и тиреостатики, а также «Карбамазепин».
- Лекарства «Циметидин» и «Эритромицин». Эти медикаменты усиливают побочные эффекты нейролептика.
- Препараты, содержащие литий. Они усиливают токсичность нейролептика, что может привести к возникновению судорог, бреда и экстрапирамидных нарушений.
- Стимулятор центральной нервной системы «Пентетразол». Совместный прием этого лекарства с нейролептиком может спровоцировать судорожный приступ.
Синдром отмены
См. также: Синдром отмены антипсихотиков
Синдром отмены клозапина (так называемые холинергические симптомы «отдачи») может развиваться после длительного лечения в дозах свыше 300 мг/сут. Риск этого синдрома при отмене данного препарата значительно выше, чем при отмене других нейролептиков. Причины его возникновения: предположительно развитие при приёме нейролептика гиперчувствительности холинергических и дофаминергических рецепторов; задействованы также, по-видимому, серотонинергическая, норадренергическая и ГАМК-ергическая системы. Резкая отмена клозапина допустима лишь при наличии серьёзных клинических показаний и в стационарных условиях; без консультации с врачом и без постепенного снижения дозы (максимум на 50 мг/сут в неделю) отменять препарат нежелательно.
Синдром отмены клозапина может включать в себя различную симптоматику, от физического дискомфорта до тяжёлого психоза. При отмене клозапина наблюдались бессонница, беспокойство, возбуждение, дисфория, гиперактивность, агрессия, головная боль, тошнота, рвота, ажитация, синдром беспокойных ног, экстрапирамидные расстройства (дистонии, дискинезии, тремор), маниакальные реакции, бред, галлюцинации, делирий, кататония.
При лечении психозов сверхчувствительности, возникающих вследствие отмены клозапина, желательно применять тиоридазин, который значительно более эффективен в этом случае, чем, например, галоперидол или рисперидон, поскольку обладает сродством к D4-рецепторам.
После применения клозапина негативным может оказаться ответ на последующее применение других антипсихотиков, по этой причине пациенты порой становятся практически пожизненно «привязанными» к данному препарату.
2 Классификация
Нейролептические средства разделяют по нескольким параметрам. Химическая классификация нейролептиков:
- производные фенотиазина: Трифтазин, Тиоридазин;
- тиоксантена: Хлорпротиксен;
- бутирофенона: Галоперидол, Дроперидол;
- дибензодиазепина: Клозапин;
- индола: Резерпин, Сульпирид.
Наиболее актуальной является общепринятая классификация по поколениям нейролептиков, которая позволяет выбрать препарат с наименьшим риском для пациента.
|
Старое |
|
|
Действующее вещество |
Торговое название |
|
Флуфеназин |
Модитен |
|
Перфеназин |
Этаперазин |
|
Галоперидол |
Галоперидол, Сенорм |
|
Хлорпромазин |
Аминазин |
|
Трифлуоперазин |
Трифтазин |
|
Тиопроперазин |
Мажептил |
Вышеперечисленные препараты все реже используются в медицинской практике, так как обладают рядом побочных реакций, снижающих качество жизни больного. Препараты нового поколения такого действия не оказывают.
|
Новое |
|||
|
Действующее вещество |
Торговое название |
Действующее вещество |
Торговое название |
|
Клозапин |
Азалептин, Азапин, Азалептол, Лепонекс |
Арипипразол |
Абилифай, Арилентал, Арип, Арипразол, Пипзол, Арипрадекс |
|
Рисперидон |
Зайрис, Ридонекс, Риспен, Рисперон, Риссет, Торендо, Эридон |
Азенапин |
Сафрис |
|
Оланзапин |
Адажио, Заласта, Зипрекса, Эголанза, Золафрен |
Луразидон |
Латуда |
|
Кветиапин |
Гедонин, Кветиксол, Кветирон, Квикляйн, Кетилепт, Сероквель |
Палиперидон |
Инвега, Ксеплион |
|
Амисульприд |
Солекс, Солиан, Солерон |
Сертиндол |
Сердолект |
|
Зипрасидон |
Зелдокс |
Илоперидон |
Фанапт |
По степени связывания с рецепторами различают атипичные и типичные нейролептики. Атипичные отличаются тем, что имеют сродство не только к дофаминовым, но и другим рецепторам, что делает их легко переносимыми и мягкими по действию препаратами.
К атипичным относятся:
- Зипрасидон.
- Оланзапин.
- Палиперидон.
- Рисперидон.
- Кветиапин.
- Азенапин.
- Илоперидон.
- Клозапин.
- Сертиндол.
Популярные типичные антипсихотики:
- Галоперидол.
- Флуфеназин.
Рассматривать эффективность и механизм действия на организм целесообразно для препаратов старого и нового поколения отдельно.
Способ применения
Для взрослых:
Устанавливают индивидуально. Для приема внутрь разовая доза составляет 50-200 мг, суточная — 200-400 мг.Лечение обычно начинают с дозы 25-50 мг, затем постепенно увеличивают на 25-50 мг в день до 200-300 мг/сут в течение 7-14 дней. Суточную дозу можно применять однократно перед сном или 2-3 раза/сут после еды. При отмене лечения следует постепенно снижать дозу в течение 1-2 недель. После достижения терапевтического эффекта переходят на поддерживающий курс.В случае необходимости клозапин можно вводить в/м.Максимальная дозапри приеме внутрь составляет 600 мг/сут.При легких формах заболевания, для поддерживающей терапии, а также у больных с печеночной и/или почечной недостаточностью, хронической сердечной недостаточностью, цереброваскулярными расстройствами назначают в более низких суточных дозах (25-200 мг).
Сравнение безопасности Азалептина и Кветиапина
Безопасность препарата включает множество факторов.При этом у Азалептина она достаточно схожа с Кветиапином
Важно, где метаболизируется препарат: лекарственные вещества выделяются из организма либо в неизмененном виде, либо в виде продуктов их биохимических превращений. Метаболизм протекает спонтанно, но чаще всего задействует основные органы, такие как печень, почки, лёгкие, кожу, мозг и другие
При оценивании метаболизма у Азалептина, также как и у Кветиапина мы смотрим, какой орган является метаболизирующим и наколько критично действие на него.Соотношение риска к пользе – это когда назначение лекарственного препарата нежелательно, но оправдано при определенных условиях и обстоятельствах, с обязательным соблюдением осторожности применения. При этом у Азалептина нет никаих рисков при применении, также как и у Кветиапина.Также при рассчете безопасности учитывается проявляются ли только аллергические реакции или же возможная дисфункция основных органов
В прочем как и обратимость последствий от использования Азалептина и Кветиапина.
Побочное действие клозапина
Нервная система.
Длительное применение препарата в любых дозировках может провоцировать частые головокружения, повышенную сонливость, устойчивые головные боли, резистентные к анальгетикам и препаратам, содержащим кофеин, возможно повышение температуры тела, вследствие воздействия на терморегулирующие центры в головном мозге. Нередко возникают спутанность в сознании, оброки, нарушения аккомодации, акатизии. Гораздо реже могут проявиться экстрапирамидные расстройства – судороги, ригидность скелетной мускулатуры, акинезия. Возможны различные нарушения ночного сна, депрессивные проявления, злокачественный нейролептический синдром – комплекс вегетативных дисфункций сложного генеза и проявления.
Мочеполовая система.
Задержка выведения мочи, что нередко приводит периферическим отекам и понижение потенции. У женщин характерны половые дисфункции, характеризующиеся понижением или повышением сексуальной активности.
Пищеварительная система.
Повышенное слюноотделение, рвотные позывы, науза, повышенная кислотность желудка с характерными признаками изжоги, сухости слизистых оболочек ротовой полости.
Сердечно-сосудистая система и система кроветворения.
Снижение артериального давления, пониженное содержание гранулоцитов, вплоть до полного их отсутствия в плазме крови, чему предшествует симптоматика, напоминающая таковую при острых респираторных заболеваниях – озноб, лихорадочное состояние, болезненные ощущения в глотке, воспаления десен и слизистых оболочек ротовой полости.
При длительном применении клозапина наблюдается вялотекущее заживление раневых поверхностей, образование фурункулов, обострения хронических инфекций, присутствующих в анамнезе.
Факультативной симптоматикой являются повышение массы тела, усиленное функционирование потовых желез, реже – миастения.
Прочее.
Клозапин оказывает значительное иммунноподавляющее воздействие за счет угнетения выработки агранулоцитов, что значительно повышает не только уровень опасности для здоровья в целом, но и – риск летального исхода вследствие вторичных инфекций. Учитывая такое серьезное побочное действие, клозапин, при шизофрениях, назначают только в случаях, когда симптоматика данного психопатологического состояния устойчива к применению других препаратов или выражена их непереносимость. Во время терапии клозапином, регулярно проводят исследование крови на наличие белых кровяных телец – нейтрофилов. В первые 18 недель – еженедельно, в последующем – ежемесячно. Если начинает отмечаться снижение количества нейтрофилов – препарат немедленно отменяют.
Высокая дозировка клозапина снижает мышечную судорожную устойчивость, вследствие чего возможны побочные эффекты в виде эпилептических судорог, как правило, в виде миоклонуса. При появлении подобной симптоматики дозировку клозапина снижают и проводят коррекцию противосудорожной терапии.
Миокардит – одна из патологий, при которой клозапин не включают в схему лечения. Связано это с генерализацией воспалительных процессов в сердечной мышце, что, как правило, приводит к скоропостижному летальному исходу. Такой феномен наиболее часто встречается в первый месяц приема препарата.
С большой осторожностью назначают клозапин пациентам, страдающим сердечно-сосудистыми расстройствами на фоне ярко выраженных отклонений в регулировании артериального давления. При резком повышении дозировки, на стадии титрования, у пациентов может возникнуть явление ортостатической гипотензии с последующим переходом в состояние коллапса, сопровождающегося остановкой сердечной деятельности и дыхания
Пожилым людям, страдающим деменцией различного генеза, предпочтительно не назначать клозапин по причине скоропостижного летального исхода. Смерть, как правило, наступает в результате остановки сердечной или дыхательной деятельности, либо – от прогрессирования инфекций, скрытых в анамнезе. Причины такого эффекта достаточно не изучены.
Фармакологическое действие
Антипсихотическое средство (нейролептик), производное дибензодиазепина. Оказывает выраженное антипсихотическое и седативное действие. Практически не вызывает экстрапирамидных нарушений; в связи с этим клозапин относят к группе так называемых «атипичных» нейролептиков.Антипсихотическое действие обусловлено блокадой допаминовых D2-рецепторов в мезолимбических и мезокортикальных структурах головного мозга.Седативное действие обусловлено блокадой α-адренорецепторов ретикулярной формации ствола головного мозга; противорвотное действие — блокадой допаминовых D2-рецепторов триггерной зоны рвотного центра; гипотермическое действие — блокадой допаминовых рецепторов гипоталамуса. Оказывает периферическое и центральное м-холиноблокирующее, α-адреноблокирующее действие. Не влияет на концентрацию пролактина в крови.Антипсихотическое действие близко к таковому алифатических фенотиазинов, но без «субмеланхолического оттенка» и неприятных субъективных ощущений, не обладает каталептогенным эффектом, снижает порог судорожной готовности.Не влияет на высшие интеллектуальные функции.Развитие терапевтического эффекта характеризуется этапностью: быстрое наступление снотворного и седативного действия; купирование беспокойства, психомоторного возбуждения и агрессивности (через 3-6 дней); антипсихотическое действие (через 1-2 нед.); действие на симптомы негативизма (через 20-40 дней).При приеме внутрь абсорбируется из ЖКТ быстро и практически полностью. Cmaxв плазме достигается в среднем в течение 2.5 ч. Cssдостигается через 8-10 дней приема. Подвергается интенсивному метаболизму при «первом прохождении» через печень с образованием метаболитов невысокой активности или неактивных. Метаболизируется при участии изофермента CYP1A2. Распределение интенсивное и быстрое, проникает через ГЭБ. Связывание с белками — 95%.T1/2характеризуется вариабельностью и после приема однократной дозы 75 мг составляет 8 ч (4-12 ч), после приема по 100 мг 2 раза/сут — 12 ч (4-66 ч).Выводится почками — 50% и через кишечник — 30%.
Лекарственные взаимодействия
Усиливает центральные эффекты седативных, наркотизирующих, анальгетических, снотворных и противогистаминных средств, алкоголя и ослабляет эффекты леводопы. Всасывание препарата ухудшается при приеме антацидов и холестирамина.
Не рекомендуется сочетать с препаратами, угнетающими лейкопоэз (например, карбамазепин), поскольку совместный приём с такими препаратами повышает риск агранулоцитоза. Риск агранулоцитоза возрастает также при одновременном приёме с антидепрессантами, повышающими концентрацию клозапина в плазме крови, либо в том случае, если совместно с клозапином применются калийсберегающие мочегонные (например, спиронолактон) и мочегонные средства тиазидной структуры, ингибиторы ангиотензин-превращающего фермента, нестероидные противовоспалительные препараты.
Не следует сочетать клозапин с препаратами, вызывающими запоры и угнетение моторной функции кишечника: например, средствами с холинолитическими свойствами (трициклические антидепрессанты, нейролептики)
Необходимо с особой осторожностью сочетать с препаратами, обладающими антигипертензивным эффектом или свойством угнетать дыхание.. Одновременный с клозапином приём лития или других препаратов, влияющих на ЦНС, может повысить риск развития злокачественного нейролептического синдрома.
Одновременный с клозапином приём лития или других препаратов, влияющих на ЦНС, может повысить риск развития злокачественного нейролептического синдрома.
При применении высоких доз клозапина необходим осторожный подход к сочетанию его с другими диабетогенными препаратами (бета-адреноблокаторы, глюкокортикоиды, ингибиторы протеаз, тиазидные диуретики).
При приёме препаратов, ингибирующих изоферменты цитохрома P450 (например, циметидин, кофеин, эритромицин, флувоксамин, флуоксетин, пароксетин, сертралин), уровень клозапина в сыворотке может существенно возрасти. Вещества, индуцирующие цитохром P450 IA2 (например, фенитоин, никотин, рифампицин), могут, напротив, уровень клозапина существенно снизить.
Бензодиазепины могут потенцировать токсический эффект клозапина. При приёме клозапина в сочетании с бензодиазепинами и другими психоактивными препаратами отмечались случаи остановки дыхания и кровообращения. Сочетание с бензодиазепинами может приводить к чрезмерной седации, слюнотечению, атаксии, в некоторых случаях — к расстройству сознания.
Клозапин может снижать судорожный порог, поэтому у пациентов, принимающих противоэпилептические средства, может потребоваться коррекция дозы. Риск припадков повышается при сочетании клозапина с другими препаратами, снижающими порог судорожной активности (например, флувоксамином или мапротилином).
При сочетании клозапина с препаратами, обладающими высоким связыванием с белками (например, варфарин и дигоксин), возможно повышение их плазменных концентраций за счет их перемещения из белков плазмы крови. При необходимости следует корректировать дозы таких веществ.
Применение нейролептиков
Прием нейролептиков может осуществляться следующим образом:
- Быстрый метод. Дозировка доводится до оптимальной на протяжении 1-2 дней, затем остается неизменной до конца курса лечения.
- Медленное наращивание. Лечащий врач увеличивает дозу препарата постепенно. После она держится на оптимальном уровне весь терапевтический период.
- Зигзагообразный метод. Пациент принимает лекарственное средство высокими дозировками, затем резко уменьшает, а после снова повышает. Таким образом длится весь курс лечения.
- Лечение медикаментов с перерывами в 5-6 дней.
- Шоковая терапия. Пациент принимает препарат 2 раза в неделю в очень больших дозировках. В результате терапии организм испытывает химиошок, а психозы исчезают.
- Альтернирующий метод. Схема подразумевает прием различных психотропных препаратов.
Категорически запрещено сочетать нейролептики с такими лекарственными средствами:
- Бензодиазепины. В сочетании с антипсихотиками могут вызвать угнетение дыхания.
- Антигистаминные препараты. Приводят к сбою к центральной нервной системы.
- Инсулин и противодиабетические препараты снижают эффективность антипсихотиков.
- Тетрациклины. Повышают риск поражения печени токсинами.
Нейролептики в среднем принимают 6 недель. В некоторых случаях для достижения стойкого положительного результата может потребоваться более продолжительная терапия. У отдельных пациентов лечение длится всю жизнь с непродолжительными перерывами.
Применение в сочетании с нейроблокаторами
Существуют различные показания к приёму медикаментов в комбинации с нейроблокаторами. Такое лечение помогает при синдроме дефицита внимания, сопровождающегося гиперактивностью. Для подобного недуга характерны такие симптомы, как чрезмерная импульсивность и рассеянность.
Комплексный приём лекарств показан и при анорексии, булимии. Их назначают и при генерализованном тревожном расстройстве, сопровождающемся подавленностью и беспричинными страхами. Основным проявлением такой патологии является стойкая тревога, не связанная с какими-либо стрессовыми ситуациями.
Фармакологические свойства
Клозапин в некотором смысле является «самым атипичным», атипичнейшим из атипичных нейролептиков, поскольку он реже вызывает экстрапирамидные расстройства во всем интервале клинически применяемых доз, чем другие атипичные нейролептики — рисперидон (рисполепт), оланзапин (зипрекса) и даже кветиапин (сероквель), которые при высоких дозах приближаются по свойствам к традиционным нейролептикам и могут вызывать дозозависимые экстрапирамидные расстройства.
Клозапин обладает сильной антипсихотической, умеренной антиманиакальной и умеренной трициклик-подобной (связанной с влиянием на обратный захват моноаминов) антидепрессивной активностью в сочетании с выраженным снотворным, седативным и противотревожным действием. Блокирует различные подтипы дофаминовых (D1, D2, D3, D4, D5), серотониновых (5-HT1A, 5-HT2A, 5-HT1С), мускариновых (M1, M2, M3, M5), гистаминовых (H1) и адрено- (α1, α2) рецепторов; обладает свойствами агонизма к M4-рецепторам.
Низкая доля экстрапирамидных нарушений (0—20%), отсутствие поздних дискинезий связаны с агонистическим воздействием на дофаминовые D2-рецепторы в мезокортикальной области головного мозга с одновременным подавлением дофаминергической активности в мезолимбическом пути. Центральные мышечнорасслабляющие эффекты связывают с воздействием препарата на ГАМК-рецепторы.
Самостоятельное антидепрессивное влияние (блокада обратного захвата моноаминов) у клозапина начинает проявляться при дозах порядка 150—200 мг/сут, меньших, чем дозы, оказывающие выраженный антипсихотический эффект (300—600 мг/сут), но более высоких, чем дозы, при которых начинает проявляться неспецифическое противотревожное, снотворное и седативное действие (25—50 мг и более, в зависимости от степени возбуждения и тревоги).
В связи с весьма сильной противотревожной активностью клозапин проявляет особую избирательность в отношении острого деперсонализационного синдрома, быстро, сильно и избирательно устраняя остро возникшую деперсонализацию и дереализацию у больных депрессиями. Эффективность клозапина в отношении хронической деперсонализации гораздо ниже, но тоже весьма значительна.
Характерными фармакологическими особенностями клозапина являются регистрируемое на электроэнцефалограмме угнетение реакции активации при электрическом раздражении ретикулярной формации среднего мозга, выраженное центральное и периферическое антихолинергическое действие, периферическое адренолитическое действие; препарат не обладает каталептогенным эффектом; по имеющимся данным, тормозит высвобождение дофамина пресинаптическими нервными окончаниями.
Клинически отличается сильным антипсихотическим действием в сочетании с седативным компонентом при отсутствии свойственных традиционным, типичным антипсихотикам экстрапирамидных побочных явлений, что возможно связано с центральным холинолитическим действием препарата. Не вызывает сильного общего угнетения, как хлорпромазин и другие алифатические фенотиазины.
Клиническое улучшение при терапии клозапином у лиц с шизофренией достигается гораздо чаще, чем при лечении типичными антипсихотиками. Отличается высокой эффективностью в отношении продуктивных симптомов, в том числе устойчивых к действию других нейролептиков. Эффективен при риске самоубийства, стойкой враждебности и агрессивности. В отношении когнитивных расстройств результаты клинических испытаний дали противоречивые результаты: по одним показателям клозапин улучшал состояние, по другим — не влиял на когнитивные расстройства или даже приводил к ухудшению.
Виды нейролептиков
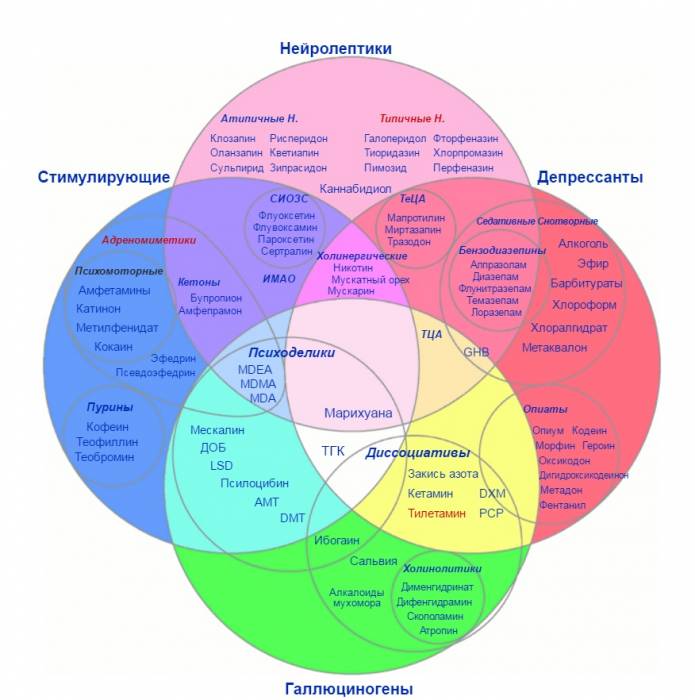
Антипсихотические средства делят на группы: по поколениям, воздействию на нервную систему, химическому строению и длительности лечебного эффекта. По общей классификации нейролептики бывают двух видов – типичные (препараты 1-го поколения) и атипичные (2-го поколения).
Антипсихотики могут действовать на нервную систему глобально или убирать отдельные симптомы болезни, успокаивать больного или растормаживать его.
Действие одних нейролептиков быстро прекращается, поэтому их принимают часто. Другие препараты употребляют 1 раз в несколько недель. По химическому строению среди антипсихотиков выделяют: фенотиазины, производные тиоксантена, замещенные бензамиды и др. Каждое вещество блокирует дофаминовые рецепторы в разных структурах мозга, поэтому их подбирают в зависимости от симптомов.
По длительности воздействия
- Нейролептические препараты короткого действия. Большинство антипсихотиков работают недолго, поскольку быстро выводятся из организма. Их выпускают в форме таблеток, капель для перорального приема (путем проглатывания).
- Нейролептики пролонгированного действия (Галоперидол, Зуклопентиксол, Рисперидон, Палиперидон). Это растворы для внутримышечного введения. Лекарство всасывается медленно, и концентрация его в крови остается постоянной в течение 2-4 недель. Это удобно больным, которые вынуждены принимать лекарства большую часть жизни. Они могут 1 раз в месяц сделать укол у врача, а не пить таблетки каждый день. Отсюда – меньше побочных эффектов.
Типичные
Нейролептики первого поколения разработаны в 50-х гг. ХХ века. Они блокируют дофамин, поэтому эффективно снимают бред, галлюцинации, успокаивают нервы.
Минус типичных нейролептиков в том, что они вызывают серьезные нервно-мышечные осложнения, проявление которых зависит от конкретного препарата.
Типы нейролептиков по влиянию активного вещества на организм:
- Седативные (Тизерцин, Аминазин, Промазин). Останавливают психозы, вызывая затормаживающий эффект.
- Инцизивные (Галоперидол, Клопиксол, Гипотиазид) – отличаются очень мощным, глобальным антипсихотическим действием. Они равномерно влияют на структуры, которые отвечают за возбужденное состояние, и устраняют его.
- Стимулирующие (Сульпирид). Повышают психическую активность больного, общительность, ускоряют процесс мышления, снимают усталость.
Атипичные
Нейролептики нового поколения разработаны в 90-х гг. ХХ века. Они влияют не только на дофамин, но и на другие вещества, с помощью которых мозг управляет организмом (серотонин, норадреналин, ацетилхолин). Препараты вызывают меньше осложнений, убирают симптомы, которые не снимают типичные нейролептики – отсутствие интереса к любимым занятиям, низкую мотивацию.
Минусы антипсихотиков второго поколения: они нарушают обмен веществ, способствуют увеличению веса.
Атипичные препараты сильно отличаются по принципу действия, эффективности, осложнениям. Их влияние на организм зависит от активного вещества. Популярные лекарства:
- Клозапин. Один из самых эффективных препаратов для лечения психозов. Он снижает количество суицидальных мыслей у шизофреников, не вызывает дрожания и других мышечных расстройств. Минус – препарат снижает количество лейкоцитов, из-за чего больной подвержен различным инфекциям.
- Рисперидон. Влияет на серотониновые, дофаминовые, гистаминовые и адреналиновые рецепторы. Лекарство устраняет психотическую симптоматику в два раза быстрее аналогов, но не так сильно подавляет моторную активность, как другие нейролептики.
- Кветиапин. Влияет на рецепторы многих нейромедиаторов головного мозга. Оказывает сильное успокаивающее действие, вызывает сонливость.